Transplantation von Inselzellen aus der Bauchspeicheldrüse
Beim Typ-1-Diabetes sowie im fortgeschrittenen Stadium des Typ-2-Diabetes gehen die insulinproduzierenden Betazellen in den Langerhans-Inseln (Inselzellen) in der Bauchspeicheldrüse zugrunde. Der DZD-Standort in Dresden (Paul-Langerhans-Institut Dresden, PLID) hat ein klinisches Zentrum für die Transplantation von Inselzellen aufgebaut, an dem Menschen mit Typ-1-Diabetes erfolgreich behandelt werden.
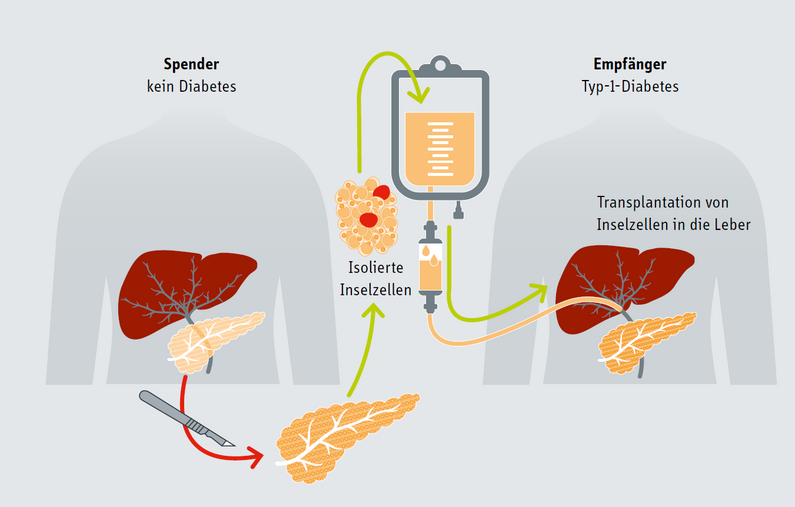
Transplantation
In Deutschland ist das Dresdner Universitätsklinikum derzeit die einzige Einrichtung, die Inselzellen transplantieren kann und darf. In einem aufwendigen Prozess werden dazu aus der gesunden Spender-Bauchspeicheldrüse die hormonproduzierenden Inselzellen herausgelöst, darunter auch die lebenswichtigen insulinproduzierenden Betazellen. Nach Isolation dieser Zellverbände und Aufreinigung werden sie schließlich in die Leber der Empfänger:in transplantiert. Hemmschuhe für einen breiten Einsatz dieser Diabetes-Behandlung sind jedoch die geringe Bereitschaft zur Organspende sowie die Notwendigkeit für eine lebenslange Unterdrückung des Immunsystems der betroffenen Menschen mit Medikamenten, um die Organabstoßung zu verhindern.
Künstliche Bauchspeicheldrüse
Aus diesem Grund arbeiten DZD-Forschende an Alternativen. Anstelle eines Spenderorgans könnte künftig eine künstliche Bauchspeicheldrüse die Insulinproduktion übernehmen. Hierbei werden die Inselzellen durch eine Teflonmembran vor dem Kontakt mit körpereigenen Immunzellen geschützt. Der Austausch von Hormonen und Nährstoffen bleibt aber ungehindert möglich. Nach einem ersten erfolgreichen Test sollen nun weitere klinische Studien am Dresdner Klinikum die Langzeitfunktionalität der künstlichen Bauchspeicheldrüse bestätigen.
Betazellen von Schweinen
In Zusammenarbeit mit Forschenden des DZD in München (LMU) arbeitet das PLID darüber hinaus mit Inselzellen tierischen Ursprungs. Die Idee liegt nahe, wurden doch über Jahrzehnte Patientinnen und Patienten mit Schweine-Insulin versorgt. Abgeschirmt durch die Teflonmembran könnten die tierischen Zellen im Bioreaktor Insulin liefern, ohne das Immunsystem der Betroffenen auf den Plan zu rufen. Ein anderer Ansatz ist es, Schweine genetisch so zu verändern, dass ihre Inselzellen keine Immunantwort auslösen.
Publikationen
Ludwig B, ..., Bornstein SR. Transplantation of human islets without immunosuppression. Proc Natl Acad Sci U S A. 2013 Nov 19;110(47):19054-8. doi: 10.1073/pnas.1317561110. Epub 2013 Oct 28. PMID: 24167261; PMCID: PMC3839710.
Bornstein SR, Ludwig B, Steenblock C. Progress in islet transplantation is more important than ever. Nat Rev Endocrinol. 2022 Jul;18(7):389-390. doi: 10.1038/s41574-022-00689-0. PMID: 35578026; PMCID: PMC9109192.
Kemter E, ... Wolf E, Solimena M. Sequential in vivo labeling of insulin secretory granule pools in INS-SNAP transgenic pigs. Proc Natl Acad Sci U S A. 2021 Sep 14;118(37):e2107665118. doi: 10.1073/pnas.2107665118. PMID: 34508004; PMCID: PMC8449372.
Kontakt

Birgit Niesing
niesing(at)dzd-ev.de
089 3187-3971

Dr. Astrid Glaser
glaser(at)dzd-ev.de
089 3187-1619
Mehr zu diesem Thema
Transplantation bei Diabetes Typ 1 (diabinfo.de)
Bioreaktor, Zellersatz oder Regeneration? (DZG-Magazin SYNERGIE, 02/2020)
Von der Zelltransplantation zum Bio-Reaktor (uniklinikum-dresden.de, Archiv, 08.05.2015)
Künstliche Bauchspeicheldrüse: Erfolgreiche Transplantation tierischer Betazellen (News, 26.10.2017)
Podcast
Prof. Barbara Ludwig, PLID, im diabinfo-Podcast zu Transplantationen bei Diabetes Typ 1.

